
Зміст
Аденокарцинома легенів - це форма недрібноклітинного раку легенів (НДКРЛ), найпоширенішого типу раку легенів. НМРЛ становлять 80% злоякісних новоутворень легенів, і з них приблизно 50% становлять аденокарциноми. На сьогодні аденокарцинома є найпоширенішою формою раку легенів у жінок, азіатів та людей до 45 років, і може вражати навіть тих, хто не паліть, ніколи не викурив жодної сигарети.Хоча рівень аденокарциноми зменшується у чоловіків і вирівнюється у жінок, число молодих жінок, що не палять, продовжує зростати, і дослідники не зовсім впевнені, чому. В основному вважається, що генетика, пасивне куріння та вплив радону в домашніх умовах - це всі фактори, що сприяють. На жаль, досліджень можливих причин бракує, можливо, частково через те, що рак легенів в основному вважається "хворобою курця".
Чому рак легенів зростає у тих, хто ніколи не палить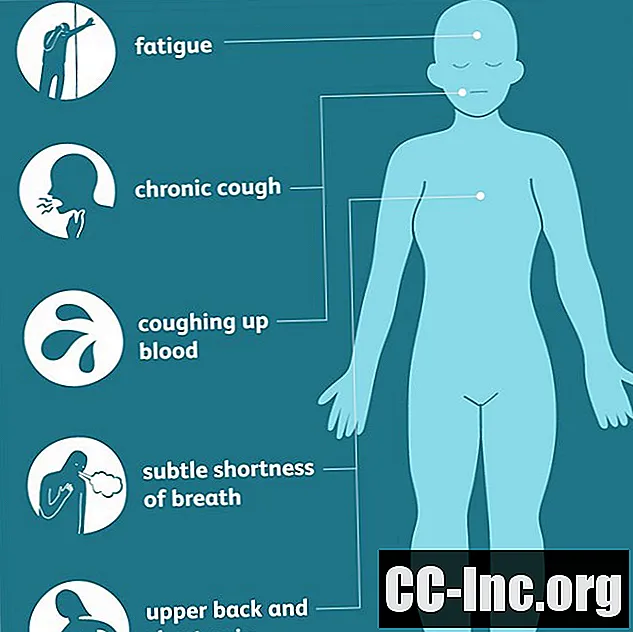
Симптоми аденокарциноми легенів
Аденокарциноми легенів зазвичай починаються в тканинах поблизу зовнішньої частини легенів і можуть перебувати там довгий час до появи симптомів. Коли вони нарешті з’являються, ознаки часто менш очевидні, ніж інші форми раку легенів, проявляючись хронічним кашлем та кров’янистою мокротою лише на пізніх, більш запущених стадіях захворювання.
Через це деякі більш узагальнені ранні симптоми (наприклад, втома, легка задишка або біль у спині та грудях) можуть бути пропущені або пов’язані з іншими причинами. Як результат, діагностика часто затримується, особливо серед молодих людей та некурців, які, можливо, ніколи не вважали рак можливістю або загрозою.
Симптоми раку легенів у некурящихПричини
Як і у всіх видів раку, причина аденокарциноми легенів залишається в основному невідомою. Дослідження настійно припускають, що генетичні фактори, фактори навколишнього середовища та способу життя відіграють важливу роль у виникненні, ризику та тяжкості захворювання.
Генетика
Вважається, що аденокарцинома легенів є одним із трьох підтипів НМРЛ, пов’язана з певними генетичними мутаціями, які можуть схилити людину до захворювання.
Сюди входить мутація гена рецептора епідермального фактора росту (EGFR), який надає організму інструкції щодо створення структурних білків і регулює швидкість, з якою це відбувається. Відомо щонайменше 10 мутацій, які можуть впливати на ген і спричиняти аномальну реплікацію клітин та виходити з-під контролю.
Мутації EGFR частіше асоціюються з менш агресивними аденокарциномами від низького до середнього ступеня.
Інші мутації, пов’язані з аденокарциномою легенів, включають такі, що впливають на ген саркоми щуря Кірстен (KRAS). Як і EGFR, KRAS також регулює ріст, дозрівання та загибель клітин; мутації спостерігаються у 20% - 40% випадків аденокарциноми легенів.
Однак люди, у яких пухлини мають мутації KRAS, зазвичай мають поганий прогноз. Навіть якщо рак добре реагує на початкову хіміотерапію, хвороба майже незмінно повертається.
Мутації, пов’язані з аденокарциномою, іноді передаються від батьків до дитини. Огляд 2017 року в журналі Онкологічні листи припускає, що наявність батьків або брата та сестри з раком легенів збільшує ризик захворювання на 50% порівняно з людьми, які не мають сімейної історії.
Інші мутації можуть виникати спонтанно; вчені не впевнені, чому.
Проблеми зі здоров’ям та спосіб життя
Генетика лише відіграє певну роль у ризику розвитку аденокарциноми легенів. Значний внесок вносять інші фактори, серед яких не менш важливим є куріння тютюну.
Згідно з давнім дослідженням здоров’я медсестер, люди, які курять протягом 30-40 років, мають вдвічі більше шансів на розвиток аденокарциноми легенів, ніж ті, хто ніколи не курив. Ризик ще більше подвоюється, якщо ви палите більше 40 років.
Вживання пасивного паління також збільшує ваш ризик.
Інші фактори, які становлять ризик розвитку аденокарциноми легенів, включають:
- Забруднення повітря, включаючи сажу та вихлопні гази
- Вплив радону в домашніх умовах
- Професійний вплив на канцерогени, такі як азбест або миш'як
- В анамнезі захворювання легенів, включаючи хронічну обструктивну хворобу легень (ХОЗЛ) та важкий туберкульоз (ТБ)
Ці та інші фактори ризику, пов'язані з некурінням, пояснюють, чому 20% випадків раку легенів трапляється у людей, які ніколи в житті не викурювали сигарет.
Причини та фактори ризику недрібноклітинного раку легенівДіагностика
Рак легенів часто вперше виявляється, коли на рентгені спостерігаються відхилення, як правило, у формі погано вираженої тіні. Неприємно, але знахідка принаймні пропонує можливість ранньої діагностики.
У 25% випадків раку легенів рентген грудної клітки не виявляє жодних порушень і повертає абсолютно "нормальний" діагноз.
Якщо є підозра на рак, може бути використана інша, більш чутлива діагностика, включаючи:
- Комп’ютерна томографія (КТ), сканування грудної клітки, яке може виявити значно менші відхилення, ніж рентген грудної клітки
- Магнітно-резонансна томографія (МРТ), який використовує магнітні поля для відтворення зображень
- Бронхоскопія, процедура, при якій гнучкий приціл вводять у горло для візуального огляду великих дихальних шляхів у легенях
- Позитронно-емісійна томографія (ПЕТ-сканування), які можуть візуалізувати області метаболічної гіперактивності (наприклад, що може трапитися з раковими клітинами)
Якщо після рентгенографії органів грудної клітини виникають тривалі занепокоєння, слід призначити такі подальші дослідження.
Також може бути використана цитологія мокротиння, в якій оцінюється зразок кашляної слини та слизу, але це вважається менш корисним для діагностики раннього раку.
Залежно від результатів, ваш лікар може захотіти взяти зразок легеневої тканини для підтвердження діагнозу. На додаток до більш інвазивних біопсій легеневої тканини, новіший аналіз крові, який називається рідкою біопсією, може простежити за певними генетичними аномаліями клітин раку легенів, такими як мутація EGFR.
Як діагностується недрібноклітинний рак легенівГенетичне профілювання
Одним із найбільш захоплюючих досягнень онкології стало використання генетичного тестування для профілактики ракових клітин. Роблячи це, лікарі можуть вибрати методи лікування, здатні орієнтуватися на ці конкретні генетичні варіації.
Поточні рекомендації рекомендують проводити імуногістохімічну терапію PD-L1 (PH-L1 IHC) усім особам із аденокарциномою легенів. Цей генетичний тест визначає рак людини та допомагає передбачити потенційну ефективність одного з чотирьох препаратів імунотерапії, схвалених для лікування захворювання.
Тим не менш, тестування PD-L1 далеко не ідеальне для прогнозування того, хто буде чи ні відповідатиме на ці препарати. Інші тести, такі як навантаження на мутацію пухлини (кількість мутацій, наявних у пухлині), можуть допомогти визначити, хто найбільше виграє від цих нових цілеспрямованих методів лікування.
Перегляд молекулярних тестів та тестів PD-L1 є одним з найважливіших етапів при першій діагностиці аденокарциноми легенів. Специфічні методи лікування доступні не лише для тих, хто має мутації EGFR, але й інші мутації, що піддаються лікуванню, такі як BRAF, ERBB2, ALK перестановки, ROS1 перестановки та ін.
Огляд генетичного тестування на рак легенівПостановка раку
Після підтвердження діагнозу раку лікар проводить стадію захворювання на основі серії стандартних тестів. Метою постановки є визначення наскільки розвинений рак легенів і наскільки він поширився (метастазував).
Інсценування допомагає направити лікування більш відповідним чином, щоб злоякісне утворення не було недолікованим (що впливає на результати), ні переліченим (викликаючи непотрібні побічні ефекти).
Якщо розглядається справа окультний рак легенів, це означає, що ракові клітини знаходяться в мокроті, але пухлину легенів неможливо знайти за допомогою візуалізаційних досліджень. Етап 0 означає, що рак обмежений оболонкою дихальних шляхів і ще не є інвазивним.
Крім цього, є чотири етапи, які визначаються наступним чином. Ці терміни будуть використовуватися при обговоренні варіантів лікування.
| Класифікація | Відповідні етапи | Варіанти лікування |
|---|---|---|
| Рак легені на ранній стадії | • Стадія 1: Локалізується і не поширюється на будь-які лімфатичні вузли • Етап 2: Поширення на лімфатичні вузли, слизову оболонку легенів або їх основні проходи | Потенційно виліковний за допомогою хірургічного втручання |
| Місцево поширений рак легенів | Стадія 3А: Поширення на лімфатичні вузли з тієї ж сторони тіла, що і пухлина, але не на віддалені ділянки | Можливе хірургічне втручання; Зазвичай потрібне допоміжне лікування хіміотерапією та променевою терапією |
| Розширений рак легенів | • Етап 3B: Поширення на віддалені лімфатичні вузли або інвазія інших структур в грудній клітці • Етап 4: Поширюється на іншу легеню, іншу область тіла або рідину навколо легені або серця | Найкраще підходять нехірургічні методи лікування. Усі, крім кількох рідкісних випадків, вважаються непрацездатними. |
Огляд стадій раку легенівЛікування
Залежно від стадії захворювання, лікування може включати одну терапію або комбінацію.
- Хірургія можуть бути запропоновані на ранніх стадіях як самостійно, так і в супроводі хіміотерапії та / або променевої терапії. У разі успіху хірургічне втручання пропонує найкращі шанси вилікувати рак легенів.
- Хіміотерапія може застосовуватися окремо, разом із променевою терапією або до або після операції.
- Цільова терапія атакувати специфічні генетичні мутації, розпізнаючи специфічні білки на ракових клітинах і блокуючи їх здатність до реплікації. Варіанти включають Tarceva (ерлотиніб), Iressa (гефітиніб), Gilotrif (афатиніб), Xalkori (кризотиніб), Zykadia (церітиніб), Alecnensa (алектиніб) та Tagrisso (osimertinib).
- Радіотерапія може використовуватися або для лікування раку, або для контролю симптомів у тих, хто має метастатичний рак. Більш цілеспрямовані форми опромінення (стереотаксична променева терапія тіла (SBRT), протонна терапія) можуть застосовуватися для менших видів раку, яких хірургічне лікування не може досягти. В даний час SBRT також використовується для лікування метастазів у мозок та інших метастазів у людей з раком легенів, якщо їх присутні лише деякі.
- Імунотерапія спрямована на використання імунної системи організму для боротьби з раком. Поточні варіанти включають Opdivo (рівеньлумаб), Keytruda (пембролізумаб), Tecentriq (атезолізумаб) та Imfinzi (дурвалумаб) для раку легенів 3 та 4 стадій.
Цільова терапія є набагато менш узагальненою, ніж терапія попереднього покоління, яка атакувала як здорові, так і нездорові клітини, що призводило до тяжких і навіть нестерпних побічних ефектів. Ця сфера лікування ще перебуває в початковій стадії і швидко розвивається.
Клінічні випробування цілеспрямованої та іншої терапії дають надію тим, у кого схвалене лікування або не вдалося, або викликає серйозні побічні ефекти. NCI рекомендує людям, хворим на рак легенів, розглянути можливість участі у клінічному випробуванні.
У минулому ймовірність того, що клінічне випробування змінить ситуацію на хворих на рак, була невеликою, але це швидко змінюється, оскільки визначаються конкретні цілі на шляху поділу ракових клітин. Багато людей із раком легенів 4 стадії живі лише завдяки участі у клінічному дослідженні.
Нарешті, багато лікарів рекомендують отримати другу думку у іншого спеціаліста або одного із призначених Національним інститутом раку (NCI) лікувальних центрів, які беруть участь у дослідженнях раку легенів. Це може допомогти вам отримати найсвіжішу інформацію про лікування та мати змогу зробити обґрунтований вибір.
Як лікується недрібноклітинний рак легенівСлово з дуже добре
Оскільки ранні симптоми раку легенів часто важко помітити, середня п’ятирічна виживаність становить лише близько 18%. Для тих, хто діагностували на ранніх стадіях, прогноз набагато перспективніший.
Це наголошує на необхідності більшої обізнаності щодо неспецифічних або атипових симптомів раку легенів. Самі по собі симптоми легко пропустити. Разом вони можуть підняти червоний прапор, що може призвести до ранньої діагностики та більш раннього, більш ефективного лікування.
10 найкращих онкологічних лікарень США