
Зміст
- Що таке ангіопластика?
- Чому мені може знадобитися ангіопластика?
- Які ризики ангіопластики?
- Як мені підготуватися до ангіопластики?
- Що відбувається під час ангіопластики?
- Що відбувається після ангіопластики?
- Наступні кроки
Що таке ангіопластика?
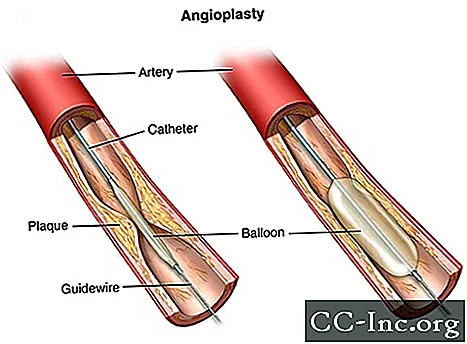
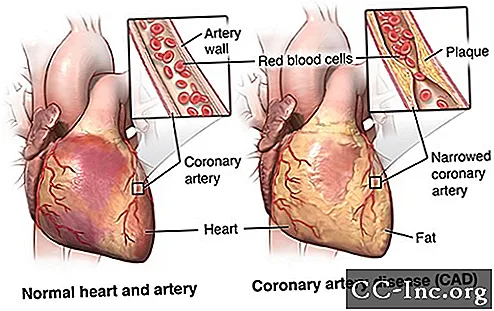
Ангіопластика - це процедура, яка застосовується для відкриття заблокованих коронарних артерій, спричинених ішемічною хворобою. Він відновлює приплив крові до серцевого м’яза без операції на відкритому серці. Ангіопластика може бути зроблена в екстрених умовах, таких як інфаркт. Або це можна зробити як планову операцію, якщо ваш медичний працівник сильно підозрює, що у вас серцеві захворювання. Ангіопластику також називають черезшкірним коронарним втручанням (ЧКВ).
Для проведення ангіопластики довгу тонку трубку (катетер) вводять у кровоносну судину і направляють до заблокованої коронарної артерії. На кінчику катетера є крихітний балон. Після того, як катетер встановлений, балон надувається у звуженій ділянці серцевої артерії. Це притискає наліт або згусток крові до боків артерії, роблячи більше місця для кровотоку.
Під час операції медичний працівник використовує флюороскопію. Флюороскопія - це особливий тип рентгенівських знімків, схожий на рентгенівський "фільм". Це допомагає лікарю виявити закупорку в серцевих артеріях, коли контрастний барвник рухається по артеріях. Це називається коронарною ангіографією.
Медичний працівник може вирішити, що вам потрібен інший тип процедури. Це може включати видалення нальоту (атеректомія) на місці звуження артерії. При атеректомії постачальник може використовувати катетер з обертовим наконечником. Коли катетер досягає звуженого місця в артерії, наліт розбивається або вирізається, щоб відкрити артерію.
Стенти
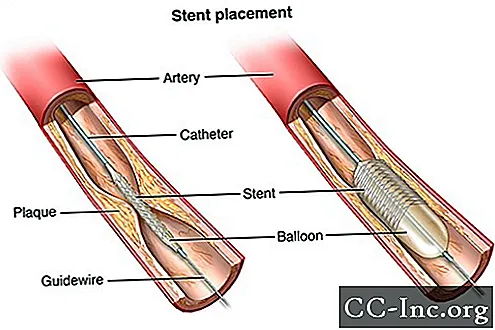
Коронарні стенти зараз використовуються майже у всіх процедурах ангіопластики. Стент - це крихітна котушка з металевою сіткою, що розширюється. Його вводять у нещодавно відкриту ділянку артерії, щоб артерія знову не звужувалась і не закривалася.
Після встановлення стента тканина почне покривати стент, як шар шкіри. Стент буде повністю вистелений тканиною протягом 3 - 12 місяців, залежно від того, має стент лікарське покриття чи ні. Вам можуть призначити ліки, які називаються антитромбоцитами, щоб зменшити "липкість" тромбоцитів. Тромбоцити - це спеціальні клітини крові, які злипаються, щоб зупинити кровотечу. Ліки також може запобігти утворенню тромбів всередині стента. Ваша медична команда дасть конкретні вказівки щодо того, які ліки потрібно приймати та як довго.
Більшість стентів покриті ліками, щоб запобігти утворенню рубцевої тканини всередині стента. Ці стенти називаються стентами, що елююють ліки (DES). Вони вивільняють ліки всередині кровоносної судини, що уповільнює розростання тканини в стенті. Це допомагає запобігти повторному звуженню кровоносних судин. Деякі стенти не мають цього лікарського покриття і називаються голими металевими стентами (BMS). У них можуть бути вищі показники стенозу, але вони не вимагають тривалого застосування антитромбоцитарних препаратів. Це може бути найкращим стентом у людей, які мають високий ризик кровотечі.
Оскільки стенти можуть заблокуватися, важливо поговорити зі своєю медичною командою про те, що потрібно робити, якщо у вас болить грудна клітка після встановлення стента.
Якщо рубцева тканина все-таки утворюється всередині стента, можливо, вам знадобиться повторна процедура. Це може бути як балонна ангіопластика, так і другий стент. У деяких випадках променева терапія може проводитися через катетер, розміщений біля рубцевої тканини, щоб зупинити ріст рубцевої тканини і відкрити судину. Це називається брахітерапією.
Чому мені може знадобитися ангіопластика?
Ангіопластика проводиться для відновлення кровотоку в коронарній артерії, коли звужена артерія знаходиться в місці, куди можна дійти таким чином. Не всі захворювання ІХС можна лікувати за допомогою ангіопластики. Ваш лікар вирішить найкращий спосіб лікування ІХС залежно від ваших обставин.
Які ризики ангіопластики?
Можливі ризики, пов’язані з ангіопластикою, стентуванням, атеректомією та суміжними процедурами, включають:
Кровотеча в місці, де катетер вводиться в тіло (зазвичай це пах, зап'ястя або рука)
Згусток крові або пошкодження судини від катетера
Згусток крові в обробленій кровоносній судині
Інфекція в місці введення катетера
Аномальні серцеві ритми
Інфаркт
Інсульт
Біль у грудях або дискомфорт
Розрив коронарної артерії або повне закриття коронарної артерії, що потребує операції на відкритому серці
Алергічна реакція на використаний контрастний барвник
Пошкодження нирок контрастним барвником
Можливо, ви захочете запитати у вашої медичної команди інформацію про кількість радіації, використаної під час процедури, та ризики, пов’язані з вашою конкретною ситуацією. Рекомендуємо вести облік свого опромінення, наприклад, попередні скани та інші види рентгенівських променів, щоб ви могли повідомити про це свою медичну команду. Ризики, пов'язані з опроміненням, можуть бути пов'язані із загальною кількістю рентгенівських променів або процедур протягом тривалого періоду.
У деяких людей необхідність лежати нерухомо на процедурному столі протягом тривалості процедури може спричинити певний дискомфорт або біль.
Залежно від вашого конкретного стану здоров’я, можуть бути й інші ризики. Обговоріть будь-які проблеми зі своєю медичною командою перед процедурою.
Як мені підготуватися до ангіопластики?
Ваша медична команда пояснить вам процедуру, і ви можете задати питання.
Вас попросять підписати форму згоди, яка дає ваш дозвіл на процедуру. Уважно прочитайте форму та задайте питання, якщо щось незрозуміле.
Повідомте свою медичну команду, якщо у вас коли-небудь була реакція на будь-який контрастний барвник або якщо у вас алергія на йод.
Скажіть своїй медичній команді, якщо ви чутливі до будь-яких ліків, латексу, стрічки та місцевої або загальної анестезії або алергії на них.
Дотримуйтесь будь-яких вказівок, які ви давали за те, щоб не їсти та не пити перед операцією.
Скажіть своїй медичній команді, якщо ви вагітні або думаєте, що могли б бути. Опромінення під час вагітності може призвести до вроджених вад розвитку.
Повідомте свою медичну команду, якщо у вас є пірсинг на грудях або животі.
Розкажіть своїй медичній команді про всі ліки, що відпускаються за рецептом та без рецепта, вітаміни, трави та добавки, які ви приймаєте.
Повідомте свою медичну команду, якщо у вас в анамнезі є розлади кровотечі або якщо ви приймаєте які-небудь препарати, що розріджують кров (антикоагулянти чи антиагреганти), аспірин або інші ліки, що впливають на згортання крові. Можливо, вам доведеться зупинити деякі з цих ліків перед процедурою. Але для запланованих процедур ангіопластики ваш лікар може зажадати, щоб ви продовжували приймати аспірин та антитромбоцитарні препарати, тому обов’язково запитайте.
Ваш постачальник може вимагати дослідження крові перед процедурою, щоб з’ясувати, скільки часу потрібно для згущення крові. Також можуть бути зроблені інші аналізи крові.
Повідомте свою медичну команду, якщо у вас є кардіостимулятор або інший імплантований пристрій.
Перед процедурою ви можете отримати заспокійливий засіб, який допоможе розслабитися.
Залежно від вашого стану здоров’я, лікар може дати вам інші вказівки щодо підготовки.
Що відбувається під час ангіопластики?
Ангіопластика може бути зроблена як частина вашого перебування в лікарні. Процедури можуть відрізнятися залежно від вашого стану та практики лікаря. Більшість людей, які мають ангіопластику та встановлення стентів, спостерігаються протягом ночі в лікарні.
Як правило, ангіопластика слідує за цим процесом:
Вам буде запропоновано видалити будь-які прикраси або інші предмети, які можуть заважати процедурі. Якщо ви використовуєте будь-який із цих засобів, ви можете носити протези або слуховий апарат.
Вас попросять зняти свій одяг і надідуть сукню.
Вам буде запропоновано спорожнити міхур перед процедурою.
Якщо в області введення катетера багато волосся (часто в області паху), волосся може бути поголено.
Перед процедурою у вашій руці або руці буде розпочато внутрішньовенне введення лінії. Застосовуватиметься для ін’єкцій ліків та для введення внутрішньовенних рідин, якщо це необхідно.
Вас покладуть спиною на процедурний стіл.
Ви будете підключені до монітора електрокардіограми (ЕКГ), який реєструє електричну активність вашого серця та контролює пульс за допомогою електродів, які прилипають до вашої шкіри. Під час процедури контролюватимуться ваші життєві показники (частота серцевих скорочень, артеріальний тиск, частота дихання та рівень кисню).
У кімнаті буде кілька екранів моніторів, на яких відображатимуться ваші життєво важливі показники, зображення катетера, що переміщується через ваше тіло у ваше серце, та структури вашого серця під час введення барвника.
Ви отримаєте заспокійливий засіб під час в / в, щоб допомогти розслабитися. Однак ви, швидше за все, не будете спати під час процедури.
Ваші імпульси нижче місця введення катетера будуть перевірені та позначені, щоб циркуляція в кінцівці нижче місця могла бути легко перевірена під час та після процедури.
Місцева анестезія буде вводитися в шкіру в місці введення. Це може бути на нозі, руці або зап’ясті. Через кілька секунд після введення місцевого анестетика ви можете відчути печіння на місці.
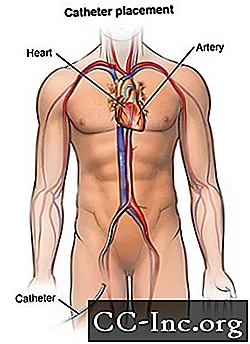
Після того, як місцева анестезія набуде чинності, оболонка або інтродуктор вводиться в кровоносну судину (часто в паху). Це пластикова трубка, через яку катетер вводиться в кровоносну судину і просувається в серце.
Катетер буде введений через оболонку в кровоносну судину. Лікар просуне катетер через аорту в серце. Флюороскопія буде використана для полегшення просування катетера в серце.
Катетер буде введений в коронарні артерії. Після встановлення катетера контрастний барвник буде вводитися через катетер у ваші коронарні артерії, щоб побачити звужені ділянки. Ви можете відчути деякі ефекти, коли контрастний барвник вводиться в лінію IV. Ці ефекти включають відчуття припливу, солоний або металевий присмак у роті або короткий головний біль. Ці ефекти зазвичай тривають лише кілька хвилин.
Скажіть своєму лікарю, якщо ви відчуваєте проблеми з диханням, пітливість, оніміння, свербіж, нудоту або блювоту, озноб або серцебиття.
Після введення контрастного барвника буде зроблена серія швидких рентгенівських знімків серця та коронарних артерій. Вас можуть попросити зробити глибокий вдих і затримати його на кілька секунд протягом цього часу.
Коли лікар виявить звужену артерію, катетер буде переміщений до цього місця, а балон буде надутий, щоб відкрити артерію. У цей момент у вас може бути біль у грудях або дискомфорт, оскільки кровотік тимчасово блокується надутою повітряною кулею. Будь-який дискомфорт або біль у грудях повинен зникнути, коли повітряна куля спущена. Однак, якщо ви помічаєте постійний дискомфорт або біль, такі як біль у грудях, біль у шиї або щелепі, біль у спині, руці, задишка або проблеми з диханням, негайно повідомте про це лікаря.
Лікар може кілька разів надути і здути повітряну кулю. На цьому етапі може бути прийнято рішення про введення стента, щоб артерія залишалася відкритою. У деяких випадках стент може бути введений в артерію до того, як балон надується. Тоді надування балона відкриє артерію і повністю розширить стент.
Лікар зробить вимірювання, знімки або ангіограми після розкриття артерії. Як тільки буде встановлено, що артерія достатньо відкрита, катетер буде видалений.
Оболонку або інтродуктор виймають, а місце введення можна закрити затвором, який використовує колаген для ущільнення отвору в артерії, за допомогою швів або шляхом ручного тиску на область, щоб кровоносна судина не кровоточила . Ваш лікар вирішить, який метод найкращий для вас.
Якщо використовується запірний пристрій, на місце буде накладена стерильна пов’язка. Якщо застосовується ручний тиск, лікар (або асистент) здійснюватиме тиск на місце введення, щоб на зовнішній стороні судини утворився згусток для запобігання кровотечі. Після зупинки кровотечі на місце буде накладено дуже тугу пов’язку.
Персонал допоможе вам зісковзнути зі столу на підрамник, щоб вас могли доставити в зону відновлення. ПРИМІТКА: Якщо введення було в пах, вам не дозволять згинати ногу протягом декількох годин. Якщо місце введення знаходилося в руці, ваша рука буде триматися піднятою на подушках і триматися прямо, поміщаючи руку в щиток для рук (пластикова дошка для рук, призначена для іммобілізації ліктьового суглоба). Крім того, пластикова стрічка (яка працює як ремінь навколо талії) може бути закріплена навколо вашої руки біля місця введення. Стрічку послаблюють через певні проміжки часу, а потім знімають, коли ваш лікар вирішить, що тиск більше не потрібен.
Що відбувається після ангіопластики?
У лікарні
Після процедури вас можуть доставити до кімнати для оздоровлення для спостереження або повернути до лікарняної. Після процедури ви будете лежати в ліжку кілька годин. Медсестра контролюватиме ваші життєві показники, місце введення, а також кровообіг та відчуття в ураженій нозі чи руці.
Повідомте свою медсестру негайно, якщо ви відчуваєте біль у грудях, ущільнення або будь-який інший біль, а також відчуття тепла, кровотечі або болю в місці введення.
Постільний режим може варіюватися від 2 до 6 годин залежно від вашого конкретного стану. Якщо ваш лікар встановив пристрій для закриття, ваш постільний режим може бути коротшим.
У деяких випадках оболонка або інтродуктор можуть залишатися в місці вставки. Якщо так, то ліжко для ліжка буде прослужити, поки не зніметься оболонка. Після зняття піхви вам можуть дати легку їжу.
Ви можете відчувати бажання часто мочитися через вплив контрастного барвника та збільшення рідини. Вам потрібно буде використовувати підстилку або пісуар, перебуваючи на постільному режимі, щоб ваша постраждала нога або рука не були зігнуті.
Після закінчення зазначеного періоду постільного режиму ви можете встати з ліжка. Медсестра допоможе вам, коли ви встанете вперше, і перевірить артеріальний тиск, коли ви лежите в ліжку, сидите і стоїте. Піднімаючись, слід рухатися повільно, щоб уникнути запаморочення протягом тривалого періоду постільного режиму.
Вам можуть давати знеболююче ліки від болю або дискомфорту в місці введення або від необхідності лежати рівно і нерухомо протягом тривалого часу.
Вам буде запропоновано пити воду та інші рідини, щоб допомогти змити контрастний барвник з вашого тіла.
Ви можете повернутися до звичної дієти після процедури, якщо ваш лікар не вирішить інакше.
Швидше за все, ви проведете ніч у лікарні після процедури. Залежно від вашого стану та результатів процедури, ваше перебування може бути довшим. Ви отримаєте докладні інструкції щодо виписки та відновлення.
Вдома
Потрапивши додому, слідкуйте за місцем введення на предмет кровотечі, незвичного болю, набряку, аномального зміни кольору або зміни температури. Невеликий синець - це нормально. Якщо ви помітили постійну або велику кількість крові на місці, яке неможливо вмістити за допомогою невеликої пов’язки, повідомте про це своїй медичній команді.
Якщо ваш лікар використовував закривальний пристрій у місці введення, вам буде надана конкретна інформація щодо типу закритого пристрою, який використовувався, та способу догляду за цим місцем. Під шкірою на місці буде невеликий вузол або грудочка. Це нормально. Вузол повинен повільно зникати протягом декількох тижнів.
Важливо підтримувати місце введення чистим і сухим. Ваша медична команда дасть вам конкретні інструкції щодо купання. Загалом, не використовуйте ванну або гідромасажну ванну або плавайте, поки шкіра не заживе.
Вам можуть порадити не брати участі в будь-яких напружених заходах. Ваша медична команда проінформує вас про те, коли ви можете повернутися на роботу та відновити звичну діяльність.
Повідомте свою медичну команду, якщо у вас є щось із наступного:
Лихоманка або озноб
Підвищений біль, почервоніння, набряк, кровотеча або інший дренаж з місця введення
Прохолода, оніміння або поколювання або інші зміни на ураженій руці або нозі
Біль у грудях або тиск, нудота або блювота, рясне потовиділення, запаморочення або непритомність
Ваш лікар може дати вам інші вказівки після процедури, залежно від вашої конкретної ситуації.
Наступні кроки
Перш ніж погодитись на тест або процедуру, переконайтеся, що знаєте:
Назва тесту або процедури
Причина, по якій ви проходите тест або процедуру
Яких результатів очікувати і що вони означають
Ризики та переваги тесту або процедури
Які можливі побічні ефекти або ускладнення
Коли і де ви повинні пройти тест або процедуру
Хто буде проводити тест або процедуру та яка кваліфікація цієї людини
Що сталося б, якби у вас не було тесту або процедури
Будь-які альтернативні тести або процедури, про які слід подумати
Коли і як ви отримаєте результати
Кому зателефонувати після тесту або процедури, якщо у вас є питання або проблеми
Скільки вам доведеться заплатити за тест або процедуру